Những bệnh nhân tiếp tục có các triệu chứng mặc dù đã điều trị bằng PPI được coi là mắc GERD kháng trị, thường được định nghĩa là sự tồn tại của các triệu chứng điển hình không đáp ứng với liều PPI ổn định, hai lần mỗi ngày trong ít nhất 12 tuần điều trị. Có tới 30% bệnh nhân GERD bị GERD kháng trị.
Các nguyên nhân thất bại của thuốc kháng tiết axit (PPI) với bệnh viêm thực quản trào ngược bao gồm:
5. Trao đổi chất nhanh chóng
Đồng dạng 2C19 của cytochrome p450 (CYP2C19) là enzyme chính chịu trách nhiệm chuyển hóa PPIs. Tính đa hình di truyền được thừa hưởng của enzym này xác định nồng độ trong huyết tương của các loại thuốc này, và do đó khả năng ức chế sản xuất axit của chúng. Tác động tương đối của con đường CYP2C19 đối với sự chuyển hóa của PPI đã được báo cáo chủ yếu là ở omeprazole và esomeprazole, sau đó là pantoprazole, lansoprazole và (ít bị ảnh hưởng nhất) rabeprazole.
Vì các chất chuyển hóa của PPI không có hoạt tính dược lý, nên các chất chuyển hóa nhanh có thể chứng tỏ hiệu quả thấp hơn của PPI. Ngược lại, những chất chuyển hóa kém có thể cho thấy hiệu quả tăng lên do tăng sinh khả dụng của thuốc. Sự biểu hiện kiểu hình của người chuyển hóa kém phổ biến nhất ở các đối tượng châu Á, và tương đối không phổ biến ở người da trắng. Tiếp xúc với omeprazole, pantoprazole và lansoprazole cao hơn tới 5 lần ở những người chuyển hóa kém khi so sánh với những người chuyển hóa nhiều. Một nghiên cứu của Furuta và cộng sự đã chứng minh tỷ lệ lành bệnh 45,8% ở những người chuyển hóa rộng bị viêm thực quản ăn mòn được điều trị bằng lansoprazole 30 mg mỗi ngày trong 8 tuần so với 84,6% ở những người chuyển hóa kém bị viêm thực quản ăn mòn.
Hơn nữa, những người chuyển hóa nhiều bị viêm thực quản ăn mòn nghiêm trọng cho thấy tỷ lệ chữa lành rất thấp (16,7%). Theo đó, những người chuyển hóa kém lansoprazole có nồng độ lansoprazole trong máu 3 giờ cao hơn đáng kể sau khi uống thuốc và những bệnh nhân được điều trị thành công có nồng độ lansoprazole cao hơn những bệnh nhân thất bại. Tỷ lệ chữa lành thực quản của những bệnh nhân bị viêm thực quản ăn mòn được điều trị bằng lansoprazole 30 mg mỗi ngày đối với chất chuyển hóa rộng đồng hợp tử, chất chuyển hóa rộng rãi dị hợp tử và chất chuyển hóa kém là 57%, 69% và 73% trong 4 tuần và 77%, 95% và 100% ở 8 tuần, tương ứng. Không có bình luận nào được đưa ra; tuy nhiên, về việc giảm triệu chứng ở những bệnh nhân dựa trên kiểu gen CYP2C19.
Gần đây, Egan và cộng sự đã nghiên cứu ảnh hưởng của kiểu gen CYP2C19 đến tiết axit dạ dày, tiếp xúc với axit thực quản và sự xuất hiện của các triệu chứng ở 60 bệnh nhân GERD khi điều trị bằng PPI. Trong khi các alen biến thể dự đoán sự ức chế axit dạ dày, không có mối liên quan nào giữa kiểu gen CYP2C19 và việc tiếp xúc với axit thực quản hoặc các triệu chứng liên quan đến trào ngược. Nghiên cứu thứ hai và những nghiên cứu khác gợi ý rằng trong thực hành lâm sàng, việc xác định kiểu gen CYP2C19 sẽ không thể dự đoán được hiệu quả lâm sàng của PPI. Tuy nhiên, trong một nhóm nhỏ bệnh nhân bị viêm thực quản ăn mòn nghiêm trọng, những người khó điều trị, nên giải trí khả năng chuyển hóa rộng rãi của PPI.
Hình ảnh cấu trúc của GEN CYP2C19
6. Sự tăng tiết của axit về đêm
Sự tăng tiết axit về đêm (NAB) đã được xác định một cách tùy tiện khi sự hiện diện của pH dạ dày dưới 4 trong ít nhất 1 giờ trong đêm – ở những bệnh nhân đang điều trị bằng PPI. Hiện tượng sinh lý này đã được quan sát thấy ở 75% tất cả các cá nhân (bệnh nhân GERD cũng như những người khỏe mạnh) dùng PPI hai lần một ngày. Người ta đã giả thuyết rằng NAB là cơ chế sinh lý bệnh cơ bản chịu trách nhiệm cho GERD chịu lửa. Nghiên cứu ban đầu đã chứng minh sự hiện diện của NAB ở các đối tượng nhận PPI hai lần mỗi ngày. Tuy nhiên, mối tương quan giữa hiện tượng dạ dày này và những bệnh nhân báo cáo các triệu chứng GERD không được cố gắng.
NAB sau đó được đề xuất như một dấu hiệu đại diện cho sự thất bại của PPI. Mặc dù thiếu bất kỳ bằng chứng trực tiếp nào cho thấy NAB là nguyên nhân dẫn đến sự tiếp tục của các triệu chứng ở bệnh nhân thất bại PPI, nhưng một phương pháp điều trị bao gồm việc bổ sung chất đối kháng thụ thể histamine-2 (H 2 RA) trước khi đi ngủ đã được đưa ra và nhanh chóng được áp dụng. Tuy nhiên, mặc dù sự hiện diện của NAB với tất cả các phác đồ PPI, trào ngược axit thực quản (90%) và các triệu chứng của bệnh nhân (100%) đều được kiểm soát tốt. Các nghiên cứu bổ sung đã chỉ ra rằng các sự kiện NAB không chứng tỏ mối quan hệ thời gian với các triệu chứng liên quan đến trào ngược. Hơn nữa, 71% bệnh nhân GERD không điều trị bằng PPI hai lần mỗi ngày, đã trải qua NAB, nhưng chỉ 36% có mối tương quan giữa các triệu chứng và các biến cố NAB. Hơn nữa, không có mối quan hệ nào giữa NAB và chứng ợ nóng về đêm.
Tóm lại, sự hiện diện của NAB ở những bệnh nhân được điều trị bằng PPI là một hiện tượng sinh lý chưa chứng minh được mối liên quan với các thông số lâm sàng, chẳng hạn như các triệu chứng hoặc viêm thực quản ăn mòn. Hiện tại, không có bằng chứng lâm sàng cho thấy NAB nên được loại trừ ở những bệnh nhân không điều trị PPI.
7. Trào ngược tá tràng dạ dày thực quản
Trào ngược tá tràng dạ dày thực quản (DGER) là hiện tượng trào ngược các chất trong tá tràng qua dạ dày và vào thực quản. Sự kiện sinh lý này được coi là nguyên nhân có thể gây ra các triệu chứng ợ chua ở những bệnh nhân không đáp ứng với liệu pháp PPI.
Người ta đã đề xuất rằng nồng độ bilirubin trong dịch hồi lưu là một chất đánh dấu thích hợp cho DGER. Đầu dò quang phổ sợi quang Bilitec 2000 được sử dụng để đánh giá mức độ bilirubin trong chứng trào ngược thực quản. Một số nghiên cứu đã chứng minh mối tương quan chặt chẽ giữa DGER và mức độ nghiêm trọng của GERD. Vaezi và Richter đã cho thấy DGER ở 95% bệnh nhân bị Barrett thực quản, 79% bệnh nhân bị viêm thực quản ăn mòn và chỉ ở 50% bệnh nhân bị NERD. Hơn nữa, ức chế axit tích cực với PPIs làm giảm đáng kể cả axit và DGER, có lẽ bằng cách giảm thể tích dịch vị.
Trong một nghiên cứu được công bố gần đây, Tack et al . cho rằng DGER là một cơ chế cơ bản quan trọng ở những bệnh nhân GERD đáp ứng kém với PPI. Các tác giả cho thấy DGER phổ biến hơn đáng kể (64%) so với trào ngược axit (37%) ở những bệnh nhân tiếp tục có các triệu chứng liên quan đến GERD khi dùng PPI liều chuẩn hoặc liều gấp đôi. Bệnh nhân bị viêm thực quản ăn mòn có số đợt DGER cao hơn (35 so với 15,5) và thời gian tiếp xúc với DGER lâu hơn (11,9% so với 6,3%) khi so sánh với bệnh nhân NERD. Trong khi các kết quả rất hấp dẫn, nghiên cứu không chứng minh được rằng DGER là nguyên nhân trực tiếp gây ra các triệu chứng dai dẳng của bệnh nhân khi điều trị bằng PPI.
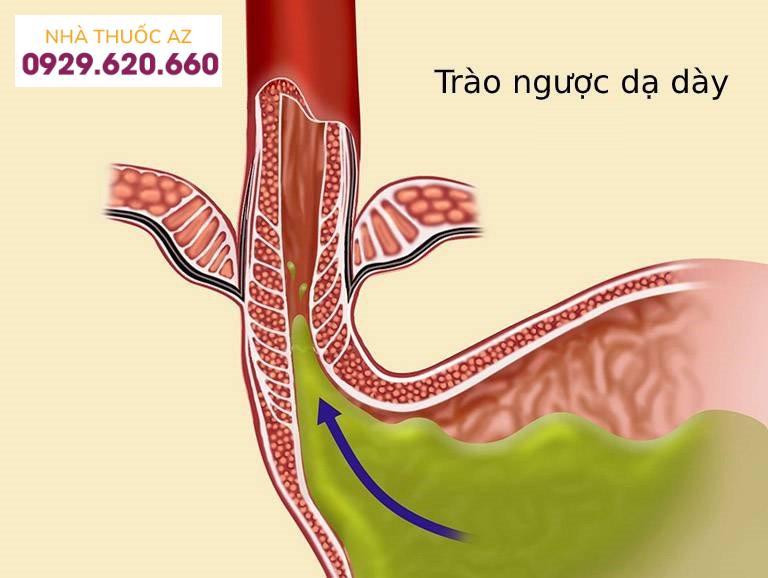
Bệnh lý trào ngược tá tràng dạ dày thực quản cần được điều trị theo phác đồ
Nhìn chung, có bằng chứng về mối liên quan giữa thất bại DGER và PPI, nhưng mức độ quan hệ nhân quả vẫn còn được làm sáng tỏ. Điều này được kết hợp bởi việc sử dụng một kỹ thuật dựa trên một chất đánh dấu thay thế (bilirubin) để đánh giá trào ngược mật. Vẫn chưa rõ những thành phần nào trong DGER có thể gây ra các triệu chứng ợ chua dai dẳng.
Để biết thêm các thông tin chi tiết, vui lòng liên hệ với Nhà thuốc AZ theo số hotline 0929 620 660 hoặc truy cập vào website: https://nhathuocaz.com.vn